Intolerancia hereditaria a la fructosa
| Intolerancia hereditaria a la fructosa | ||
|---|---|---|
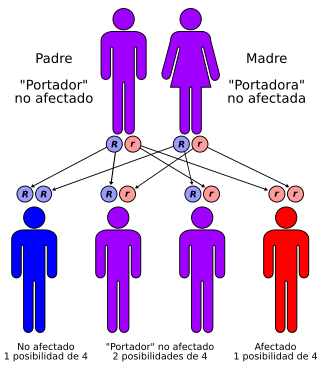 Herencia autosómica recesiva | ||
| Especialidad | endocrinología | |
| Sinónimos | ||
| Fructosemia hereditaria | ||
La intolerancia hereditaria a la fructosa (IHF) o fructosemia es un error congénito del metabolismo de la fructosa causado por una deficiencia de la enzima aldolasa B. Los individuos afectados con IHF son asintomáticos hasta que ingieren fructosa, sacarosa, o sorbitol,[1] tras la complementación o sustitución de la leche materna en la infancia.[2] Si estos pacientes ingieren fructosa, el bloqueo enzimático a nivel de la aldolasa B provoca la acumulación de fructosa 1-fosfato. Esta acumulación tiene efectos corriente abajo en la vía de la gluconeogénesis y en la regeneración de ATP.
Entre los síntomas de la IHF se incluyen vómitos, hipoglucemia, ictericia, hemorragias, hepatomegalia, hiperuricemia y potencial fallo renal. Aunque la IHF no es una condición clínicamente devastadora, se han reportado casos de muertes en bebés y niños,[3] como resultado de las consecuencias metabólicas de la IHF. Las muertes en la IHF se encuentran casi siempre asociadas a problemas en el diagnóstico temprano.[4]
La IHF es una condición autosómica recesiva causada por alguna mutación en el gen ALDOB localizado en el brazo largo del cromosoma 9 (9q22.3). Por lo general se sospecha de IHF en relación con el historial alimentario, especialmente en bebés que se vuelven sintomáticos luego de comenzar a complementar la alimentación con el pecho materno,[5] con alguna papilla de frutas o alguna fórmula para bebés.[6] Típicamente esta sospecha se confirma por análisis molecular. El tratamiento de la IHF implica una estricta eliminación de fructosa (o sus precursores) en la dieta.[7] Los pacientes de mayor edad con IHF típicamente eligen por sí mismos una dieta baja en fructosa para evitar los síntomas, incluso antes de ser diagnosticados. Se ha estimado que su prevalencia es de 1 caso por cada 20.000 en Europa.[8] Si ambos padres portan una copia defectuosa del gen de la aldolasa B, cada uno de sus hijos tiene un 25% de probabilidades de resultar afectado.[9] No debe ser confundido con el síndrome de malabsorción de fructosa.[10]
Características[editar]
La característica clave para la identificación de la IHF es la aparición de síntomas luego de la introducción de fructosa en la dieta.[11][12] Los individuos afectados pueden ser asintomáticos y saludables, siempre y cuando eviten la ingesta de alimentos que contengan fructosa o sus precursores metabólicos, sacarosa o sorbitol. Es probablemente la única enfermedad metabólica congénita en la que sustituyendo la ingestión de un hidrato de carbono por otro, se consigue evitar de un modo absoluto las manifestaciones clínicas a lo largo de la vida, sin presentar efectos secundarios derivados del cambio.[13]
En el pasado, los bebés a menudo se volvían sintomáticos cuando comenzaban una dieta que incluía alguna fórmula para bebés que hubiera sido endulzada con fructosa o sacarosa. Estos endulzantes no son comunes en las fórmulas que se utilizan en la actualidad.[11] Algunos síntomas tales como vómitos, náuseas, inquietud, palidez, temblores y letargia (síntomas típicos de hipoglucemia) pueden aparecer también por primera vez en bebés que comienzan a ingerir frutas y vegetales. Estos síntomas pueden progresar hacia apatía, coma y convulsiones si el origen del problema no se reconoce rápidamente.[11]
Cuando se diagnostica a un paciente con IHF, un historial alimentario a menudo revela una aversión hacia las frutas y otros alimentos que contienen grandes cantidades de fructosa.[14] Muchos de los pacientes adultos de esta enfermedad no presentan ninguna caries dental.[11][12]
Metabolismo de la fructosa[editar]
Luego de la ingestión, la fructosa se convierte en fructosa 1-fosfato en el hígado reacción catalizada por la enzima fructoquinasa. Los defectos en la fructoquinasa causan fructosuria esencial, una condición clínicamente benigna caracterizada por la excreción de fructosa sin metabolizar en la orina.
Luego la fructosa 1-fosfato es metabolizada por la enzima aldolasa B para producir dihidroxiacetona fosfato y gliceraldehído. La IHF es causada por un defecto en la aldolasa B.[11]
Un defecto en la aldolasa B provoca una acumulación de fructosa 1-fosfato en el tejido hepático y renal, y en la mucosa intestinal, que tiene efectos tóxicos por sí misma;[15] y la captura de grupos fosfato en una forma no aprovechable para el organismo. La disminución de fosfato biológicamente utilizable causa una depresión en los niveles de ATP. Los defectos corriente abajo del bloqueo a nivel de esta enzima son la inhibición de la glucólisis y la gluconeogénesis con una disminución en los niveles de glucosa y en la regeneración de ATP.[11]
Diagnóstico[editar]
Debido a la facilidad de la terapia (exclusión total de fructosa en la dieta), la IHF puede ser manejada en forma muy efectiva si es correctamente diagnosticada. En la IHF, el diagnóstico de los heterocigotas es dificultoso, requiriendo de un cribado de ADN genómico con sondas alélicas específicas, o de un ensayo enzimático a partir de una biopsia de hígado. Una vez identificados, los padres de los bebés que portan los alelos mutantes de la aldolasa B causantes de IHF; o aquellos individuos de mayor edad que tienen historiales clínicos compatibles con IHF pueden ser identificados y aconsejados con precauciones propias de una terapia preventiva: exclusión de la dieta de alimentos que contengan fructosa, sacarosa o sorbitol. De ser posible, los individuos que se sospecha que pueden tener IHF, deberían evitar la prueba por medio de un desafío frente a una carga de fructosa ya que los resultados de esta prueba pueden ser no concluyentes para algunos individuos con IFH, mientras que para otros la administración de fructosa, aunque se encuentre apropiadamente controlada; pueden provocar una profunda hipoglucemia y ésta o sus secuelas pueden afectar el bienestar del paciente.[4]
Tratamiento[editar]
El tratamiento de la IHF depende de la etapa en la que se encuentra la enfermedad, y de la severidad de los síntomas. Los pacientes estables, sin eventos de intoxicación aguda se tratan planificando cuidadosamente la dieta para evitar la ingesta de fructosa y sus precursores metabólicos. La fructosa se reemplaza en la dieta por glucosa, maltosa u otros azúcares, lo que acarrea deficiencias en la vitamina C y ácido fólico, que deben ser suplementados de forma preventiva.[16] El manejo de los pacientes con IHF a menudo involucra a un endocrino o nutricionista que posee un profundo conocimiento de que alimentos son aceptables.[11]
Si se ha producido una ingesta de fructosa, sacarosa o sorbitol podría producirse una descompensación metabólica, que dependiendo de la gravedad de los síntomas manifestados, puede requerir el ingreso hospitalario para restaurar los niveles de glucosa en sangre por encima de los 70-80 mg/dl mediante glucosa intravenosa. Es importante hacer énfasis en la asistencia médica de dicha intolerancia, que por desconocimiento de la enfermedad aún puede confundirse por similitud con un cuadro de diabetes[17] cuyo tratamiento sería potencialmente fatal en IHF. El intolerante ante una transgresión dietética puede manifestar alta sudoración, debilidad, dificultad para mantenerse en pie, somnolencia, palidez y náuseas.[18] Las medidas de primeros auxilios son la ingesta de leche o tomas de dextrinomaltosa hasta la llegada al hospital si el paciente está consciente. Existen alimentos que poseen azúcares tolerados, cuya absorción es más lenta y que pueden aportarse una vez que la persona ha comenzado a recuperarse, como cualquier tipo de pan sin azucarar, lo que excluye a todo tipo de pan de molde o algunos tipos usados en hamburguesas; o los yogures naturales, exclusivamente sin azúcares añadidos, que contienen la lactosa de la leche.[19]
Cuando un paciente con una IHF debe someterse a una intervención quirúrgica, quedan terminantemente prohibidas las infusiones endovenosas de fructosa o sorbitol durante la anestesia.
Véase también[editar]
Referencias[editar]
- ↑ Baker, Peter; Ayres, Lachlan; Gaughan, Sommer; Weisfeld-Adams, James (1993). Adam, Margaret P., ed. Hereditary Fructose Intolerance. University of Washington, Seattle. Consultado el 27 de marzo de 2019.
- ↑ Lifton, Richard P.; Somlo, Stefan; Giebisch, Gerhard H.; Seldin, Donald W. (25 de febrero de 2009). Genetic Diseases of the Kidney (en inglés). Academic Press. p. 619. ISBN 9780080924274. Consultado el 27 de marzo de 2019.
- ↑ Flores, Juan Casado (1997). Coma en pediatría: diagnóstico y tratamiento. Ediciones Díaz de Santos. p. 237. ISBN 9788479783068. Consultado el 15 de noviembre de 2018. «Fallo hepático fulminante en niños».
- ↑ a b Kaiser, Ursula B.; Hegele, Robert A. (December 1991). «Case report: Heterogeneity of aldolase B in hereditary fructose intolerance». The American Journal of the Medical Sciences 302 (6): 364-368. PMID 1772121. doi:10.1097/00000441-199112000-00008. (enlace roto disponible en Internet Archive; véase el historial, la primera versión y la última).
- ↑ «Fructose in formula threatens babies with this disorder». Futurity (en inglés estadounidense). 22 de mayo de 2018. Consultado el 27 de marzo de 2019.
- ↑ Guery, M. J.; Douillard, C.; Marcelli-Tourvieille, S.; Dobbelaere, D.; Wemeau, J. L.; Vantyghem, M. C. (27 de marzo de 2008). «Annales d'Endocrinologie». Vol 68, N° 6 - décembre 2007 pp. 456-459 (en inglés). Consultado el 27 de marzo de 2019. «Babies do well during breast-feeding because breast milk does not contain fructose. Symptoms appear upon introduction of cow's-milk formulas sweetened with sucrose, or in fruit and vegetables.»
- ↑ Kamp, Anne; Schäfer, Christiane (2009). Recetas sabrosas bajas en fructosa. Editorial HISPANO EUROPEA. p. 9. ISBN 9788425518362. Consultado el 15 de noviembre de 2018. «Los pacientes con intolerancia a la fructosa hereditaria tienen que alimentarse toda su vida de forma claramente distinta.»
- ↑ «Intolerancia hereditaria a la fructosa | Orphanet». www.orpha.net. Consultado el 13 de marzo de 2018.
- ↑ «Intolerancia hereditaria a la fructosa: MedlinePlus enciclopedia médica». medlineplus.gov. Consultado el 13 de marzo de 2018.
- ↑ Fritzsche, Doris (2012). Tabla de intolerancias alimentarias. Editorial HISPANO EUROPEA. p. 30. ISBN 9788425520150. Consultado el 15 de noviembre de 2018.
- ↑ a b c d e f g Steinmann, Beat; Santer, Rene (2012). «Disorders of Fructose Metabolism». En Saudubray, Jean-Marie; van den Berghe, Georges; Walter, John H., eds. Inborn Metabolic Diseases: Diagnosis and Treatment (5th edición). New York: Springer. pp. 157–165. ISBN 978-3-642-15719-6.
- ↑ a b OMIM 229600
- ↑ Hernandez, Angel Gil (DRT) (30 de junio de 2010). Tratado de nutricion / Nutrition Treatise: Nutricion Clinica / Clinical Nutrition. Ed. Médica Panamericana. ISBN 9788498353495. Consultado el 15 de noviembre de 2018.
- ↑ Editorial, Equipo (5 de julio de 2018). Elaboración y manipulación de menús adaptados a las distintas alergias e intolerancias alimentarias. Editorial Elearning, S.L. p. 98. Consultado el 15 de noviembre de 2018.
- ↑ Arderiu, X. Fuentes (1998). Bioquímica clínica y patología molecular. Reverte. p. 675. ISBN 9788429118551. Consultado el 15 de noviembre de 2018.
- ↑ C, Marta Colombo; Cornejo, Verónica; Raimann, Erna. Errores innatos en el metabolismo del niño. Editorial Universitaria de Chile. p. 218. ISBN 9789561125339. Consultado el 15 de noviembre de 2018.
- ↑ Internet (18 de febrero de 2013). «Hipoglucemia, el otro enemigo de los diabéticos». El Mundo. Consultado el 13 de marzo de 2018.
- ↑ «Descompensación en la intolerancia hereditaria a la fructosa». Guía Metabólica. 15 de junio de 2017. Consultado el 13 de marzo de 2018.
- ↑ «¿Cuál es la cantidad de azúcar que debe tener un yogur para ser saludable?». eldiario.es. 30 de septiembre de 2018. Consultado el 15 de noviembre de 2018.
