Se ofrece a continuación una revisión del estado actual del conocimiento sobre el síndrome de la apnea obstructiva del sueño, sus características clínicas y las posibilidades que brinda la terapéutica para su alivio o curación.
El síndrome de la apnea obstructiva del sueño (SAOS) es un fenómeno clínico caracterizado por hipersomnolencia durante el día, emisión de ronquidos durante la noche y tendencia al sobrepeso. Actualmente, se sabe que la obstrucción de la vía respiratoria desempeña un papel fundamental en el desarrollo de este trastorno.
¿QUÉ ES LA APNEA OBSTRUCTIVA DEL SUEÑO?
El síndrome de la apnea obstructiva del sueño (SAOS) constituye un importante problema de salud, mucho más común de lo que se cree en general. Descrito por primera vez en 1965, este trastorno se caracteriza por la presencia de pausas frecuentes en la respiración (apneas) inducidas por el sueño1.
El síntoma diurno más habitual es la hipersomnia y pueden asociarse disminución de memoria y rendimiento, irritabilidad, cefaleas matutinas e impotencia. En ocasiones puede haber insomnio. Durante el sueño, los pacientes tienen ronquidos intermitentes, pausas en la respiración de hasta 2 o 3 minutos con ruidos inspiratorios intensos al finalizar la apnea y un sueño nocturno poco reparador, causa de la somnolencia excesiva durante el día.
El síndrome predomina en varones y los síntomas se inician entre las décadas cuarta y sexta, precedidos en muchos casos por un aumento de peso. Es habitual un retraso en el diagnóstico de varios años. Algunos pacientes parecen ignorar el problema y son los familiares quienes plantean la visita al médico.
PATOGENIA DEL SAOS
El período de sueño se divide en dos fases: la REM (rapid eyes movement o movimiento ocular rápido) y la NREM (non rapid eyes movement o movimiento ocular no rápido). La fase NREM se subdivide a su vez en los subgrupos superficial (1 y 2) y profundo (3 y 4).
El ciclo de sueño empieza por la fase NREM (primero, sueño superficial y después, profundo) y acaba por la fase REM. Estos ciclos se suceden de forma consecutiva durante tres o cuatro veces por la noche en sujetos normales. Si el sueño es interrumpido y hay un despertar, los ciclos del sueño no se cumplen, por lo que el sueño no es reparador.
En el período NREM el tono muscular de la vía aérea superior disminuye, pero en el sueño REM esta disminución del tono muscular se hace máxima, lo cual facilita que las paredes de la faringe tiendan a colapsarse y se favorece el cierre total o parcial de la vía aérea (apnea o hipoapnea)2. Una apnea es el cese del flujo de aire por la nariz o la boca. Una hipoapnea es una disminución del flujo de aire que entra por la nariz o la boca, que causa una caída en la saturación del oxígeno y/o termina en un despertar transitorio no consciente (en inglés arousal).
Así, las apneas y/o hipoapneas acontecidas en el SAOS son consecuencia de la obstrucción de las vías aéreas altas durante la noche3. Esta obstrucción se localiza concretamente en la faringe y es el resultado de un desequilibrio entre las fuerzas que sirven para dilatar la faringe y las que favorecen su obstrucción.
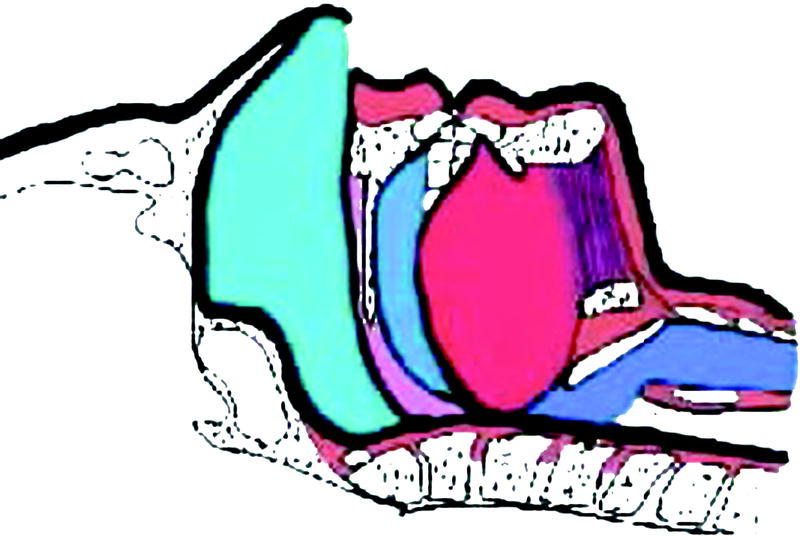
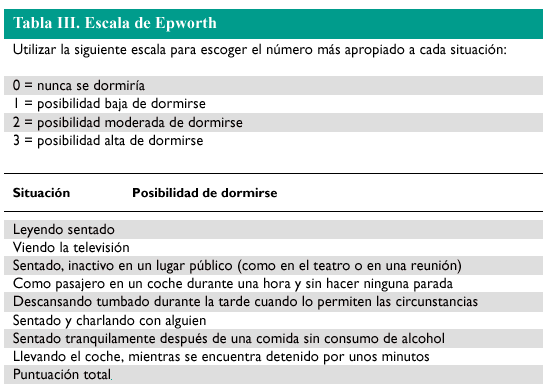
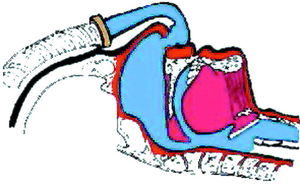
En la vía aérea alta interviene la forma de la mandíbula, el tejido adiposo y la zona del paladar, la úvula y el tamaño de la lengua (fig. 1). Junto con la anatomía de esta zona, hay que reconocer la influencia del sistema nervioso central que coordina la apertura de la vía aérea, por ejemplo, cuando hablamos o cuando tragamos durante el día. Pero durante la noche el tono muscular de esta zona se halla reducido y, por tanto, se favorece el colapso. El diafragma que se mantiene activo va a tener que luchar contra la resistencia aumentada de la vía aérea superior y en este esfuerzo es cuando se puede producir el microdespertar, que va a coincidir con la apertura de la vía respiratoria y la normalización de la respiración. La sucesión de microdespertares durante la noche provoca la desestructuración del ciclo del sueño y que éste no sea reparador4.
Fig. 1. Vía aérea superior parcialmente obstruida en el SAOS
ENFERMEDADES ASOCIADAS AL SAOS
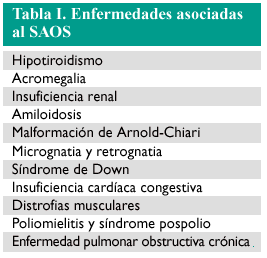
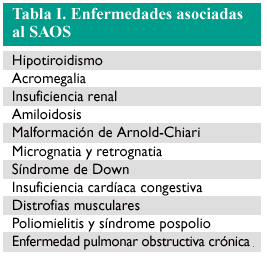
Existe toda una serie de trastornos asociados al SAOS, como las malformaciones de la vía aérea superior debidas a un tamaño o posición anómalos de la mandíbula o el síndrome de Arnold-Chiari. Enfermedades endocrinas como el hipotiroidismo o la acromegalia y de otra índole como la insuficiencia renal, el síndrome de Down o la enfermedad pulmonar obstructiva crónica (EPOC) se relacionan también con trastornos de la respiración durante la noche5. En la tabla I se detallan las enfermedades que se asocian al SAOS.
En los casos de SAOS de larga duración, la acumulación de períodos de apnea sin oxigenación puede derivar en problemas cardiorrespiratorios, tales como hipertensión pulmonar y arterial o arritmias cardíacas.
MANIFESTACIONES CLÍNICAS DEL SAOS Y SUS CONSECUENCIAS
Las personas que sufren un SAOS presentan síntomas diurnos y nocturnos, además de signos físicos característicos.
Síntomas nocturnos
Los síntomas nocturnos son básicamente expuestos por la persona que comparte la cama o la habitación, o bien por un miembro de la familia que ha observado los frecuentes y sonoros ronquidos.
El roncar de estas personas es típico, pues los ronquidos suelen estar interrumpidos por períodos de silencio (apneas) cuya duración oscila entre 10 segundos y un minuto y que finalizan con un ruido fuerte, ahogo, gemido o balbuceo, y unos movimientos corporales bruscos de dificultad respiratoria acompañados de despertares. No obstante, cabe decir que no toda persona que ronca sufre apnea6.
Estos ronquidos junto a los movimientos bruscos de piernas y brazos pueden llegar a provocar que la pareja tenga que dormir en otra cama u otra habitación, pudiendo incluso llegar a desencadenar problemas en las relaciones de pareja.
Síntomas diurnos
La somnolencia y/o la fatiga excesiva durante el día es el síntoma diurno más característico, es decir, estas personas tienen tendencia a dormirse, aunque traten de evitarlo, en cualquier momento o lugar como sitios públicos, cines, teatros o el autobús. En casos graves, la persona afectada por el SAOS puede llegar a dormirse en medio de una conversación, de una reunión o incluso conduciendo. Según un trabajo de reciente publicación7, las personas que padecen SAOS tienen seis veces más probabilidades de provocar un accidente de circulación que las personas que no sufren dicho trastorno. Otra manifestación típica es el despertar con sensación de no haber dormido junto con aturdimiento, torpeza, cefalea matutina o sequedad de boca. Algunos afectados expresan un menor deseo sexual y una cierta dificultad de concentración. Son los familiares quienes suelen percibir cambios en la personalidad.
En definitiva, la calidad de vida de la persona con SAOS se ve deteriorada a consecuencia del sueño deficiente, dando lugar a irritabilidad, depresión, astenia y pérdida de memoria, además de un riesgo incrementado de sufrir accidentes laborales y de tráfico.
Signos físicos
Las personas que sufren el SAOS suelen presentar un sobrepeso superior al 20%8. El examen del cuello, con observación de su circunferencia externa y del área faríngea (especialmente el paladar y la úvula) demuestra en muchos casos una vía aérea muy limitada. La faringe puede estar obstruida en su parte superior por unas adenoides grandes, el agrandamiento del paladar blando, la úvula o las amígdalas; o en su parte inferior por una lengua de gran tamaño o situada muy atrás, una mandíbula corta o un cuello corto o ancho que estrecha las vías respiratorias9. La obstrucción también puede localizarse en la nariz debido a una desviación del tabique nasal o a la inflamación de las fosas nasales por alergia10.
Finalmente, en los casos graves se puede observar cianosis, signos de hipertensión pulmonar y de insuficiencia cardíaca11, por lo que el SAOS se relaciona con un aumento de la morbilidad y la mortalidad de las enfermedades cardiovasculares, hipertensión arterial, arritmias cardíacas, isquemia miocárdica, accidentes cerebrovasculares y disfunciones neuropsicológicas. La tabla II resume los síntomas y los signos del SAOS.
DIAGNÓSTICO DEL SAOS
Debido a la morbimortalidad asociada al SAOS es de vital importancia su diagnóstico y tratamiento.
Historia clínica
La historia clínica constituye el mejor método para poder sospechar de un trastorno de la respiración durante el sueño. Así, el médico preguntará acerca de las características del ronquido y de la presencia de apneas durante la noche.
Otros datos importantes son el cálculo del índice de masa corporal (IMC) y de la circunferencia del cuello. Concretamente, un IMC superior a 30 y una circunferencia de cuello por encima de 44 cm son datos a favor de esta patología8.
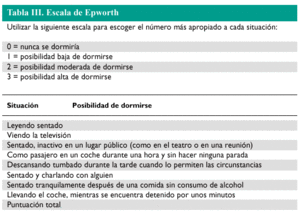
La hipersomnia o exceso de sueño durante el día suele cuantificarse mediante la escala de Epworth (tabla III)12. Esta escala puntúa de 0 a 3 la tendencia a la somnolencia en 8 circunstancias específicas de la vida rutinaria. Los resultados varían desde una puntuación mínima de 0 a una máxima de 24, por lo que un total superior a 12 puntos corresponde a hipersomnia patológica.
La persona que padece SAOS puede presentar irritabilidad, depresión, astenia y pérdida de memoria, además de un riesgo incrementado de sufrir accidentes laborales y de tráfico
Polisomnografía nocturna
La polisomnografía nocturna es la prueba de confirmación ante la sospecha de SAOS12. Esta técnica permite analizar varios parámetros como los estadios del sueño, la respiración, los movimientos de las piernas y el ritmo y la frecuencia cardíacos con el fin de determinar el número de apneas e hipoapneas que se producen a lo largo de la noche. El índice de apnea-hipoapnea, es decir, el número de apneas-hipoapneas por hora, marca el nivel de gravedad del SAOS. Un índice entre 5 y 20 equivale a un síndrome leve; entre 20 y 50 a un síndrome moderado; y por encima de 50 a un síndrome severo o grave.
TRATAMIENTO DEL SAOS
El tratamiento del SAOS puede abarcar medidas generales de prevención y abordaje del trastorno, tratamiento con la técnica de presión positiva continua en vía aérea superior, cirugía y farmacoterapia.
Medidas generales
Las medidas generales para prevenir o frenar el SAOS incluyen la pérdida de peso y la reeducación de la posición corporal.
Pérdida de peso
Una alta proporción de las personas con SAOS sufren sobrepeso y se ha observado que una reducción del mismo puede conllevar una mejoría significativa de los síntomas. Varios trabajos han demostrado que la pérdida de un 29-50% del peso inicial disminuye el número de apneas-hipoapneas e incluso puede hacer desaparecer la sintomatología mediante la reducción de la colapsabilidad de la nasofaringe y el incremento del volumen pulmonar13,14.
Esta pérdida ponderal se consigue mediante la combinación de la dieta, la práctica de ejercicio e incluso la aplicación de técnicas quirúrgicas como la reducción gástrica15. No obstante, en pacientes con SAOS debe valorarse el riesgo de la operación frente a los beneficios potenciales de la pérdida de peso.
Posición corporal
Un 50% de los pacientes con SAOS tienen apneas más largas y con mayor frecuencia cuando duermen en posición supina; éstas disminuyen de forma significativa en decúbito lateral16. Así, en algunos casos, el cambio de posición supone casi la desaparición de las alteraciones respiratorias. No obstante, la posición adoptada para dormir va cambiando durante la noche y es difícil conseguir que una persona duerma siempre en decúbito lateral. Un consejo habitual es colocar una pelota como las de tenis dentro de un calcetín y coser éste al pijama entre los hombros. De esta manera, cuando la persona adopta el decúbito supino encuentra la posición lo suficientemente incómoda como para colocarse rápidamente en decúbito lateral.
Presión positiva continua en la vía aérea superior
La técnica de presión positiva continua en la vía aérea superior (Continuous Positive Airways Pressure o CPAP en inglés) fue descrita por primera vez en 1981, aunque se empezó a aplicar en 1985 y constituye el tratamiento de elección, solo o combinado con otras opciones terapéuticas, en la mayoría de pacientes con SAOS.
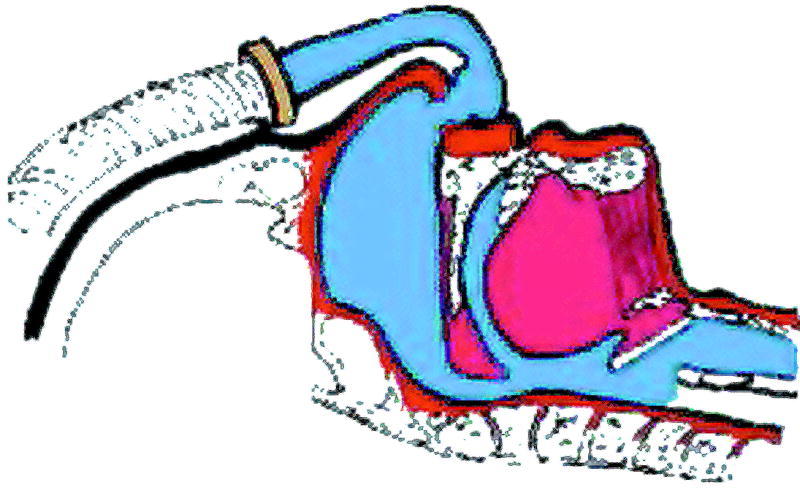
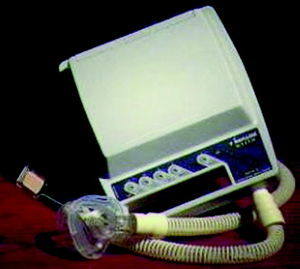
El objetivo de este tratamiento es incrementar la presión en la orofaringe manteniendo una presión positiva durante todo el ciclo respiratorio (fig. 2). El aparato, que funciona con corriente eléctrica y proporciona un flujo a través de una turbina, debe mantener una presión que consiga eliminar todas las apneas-hipoapneas en cualquiera de las fases del sueño (fig. 3). Esta presión efectiva se determina mediante una polisomnografía.
Fig. 2. Mecanismo de acción de la CPAP
Fig. 3. Modelo de CPAP
La CPAP suele ser bien tolerada por los pacientes y sus efectos secundarios son normalmente poco importantes (rinitis, sequedad de mucosas o hemorragia de encías). No obstante, un problema importante es el cumplimiento por parte del paciente, ya que en muchos casos éste se despierta a lo largo de la noche y se retira de forma semiconsciente la mascarilla. Según los criterios de la American Thoracic Society, un buen cumplimiento de la CPAP corresponde a un uso promedio de 4,5 h/día, al menos un 85% de las noches17. Por este motivo, actualmente se trabaja para conseguir aparatos menos ruidosos, más pequeños, portátiles y con mascarillas más cómodas, así como otros sistemas basados en el mismo mecanismo (técnica BiPAP o presión de dos niveles) con el fin de mejorar el cumplimiento de los pacientes.
En la mayoría de pacientes con SAOS la técnica de presión positiva continua en la vía aérea superior constituye el tratamiento de elección, solo o combinado con otras opciones terapéuticas
Tratamiento quirúrgico
El tratamiento quirúrgico del SAOS tiene como objetivo evitar la zona de obstrucción que puede localizarse en cualquier punto de la vía aérea superior. Cabe recordar que el paciente con apnea obstructiva suele presentar gran des depósitos de grasa en el área bucofaríngea, una lengua y una úvula grandes, un paladar agrandado y colgante y un aumento de los pliegues faríngeos. Por este motivo, antes de plantearse una alternativa terapéutica de este tipo debe procederse a una exhaustiva exploración otorrinolaringológica con el fin de determinar dónde se halla la obstrucción y qué la provoca.
Uvulopalatofaringoplastia
Una de las técnicas quirúrgicas considerada como una buena alternativa a la CPAP consiste en la resección de la úvula, el paladar blando y los pilares posteriores, es decir, una uvulopalatofaringoplastia, con la que se incrementa el diámetro de la bucofaringe18.
Prótesis orobucales
Otra opción son las técnicas de ortodoncia mediante aparatos que consiguen evitar la caída de la lengua o mantener la mandíbula en una posición más anterior para evitar el colapso de la vía aérea superior durante el sueño19.
Tratamiento farmacológico
Hasta el momento, los fármacos utilizados para mejorar los trastornos respiratorios durante el sueño han demostrado cierta eficacia cuando han sido combinados con CPAP o cirugía. Los mecanismos de acción de estos agentes farmacológicos se centran en el sueño, el control neurológico y/o la respiración.
Teofilina
El tratamiento del SAOS con teofilina ha demostrado que este estimulante ventilatorio disminuye de forma significativa el número de apneas-hipoapneas así como la duración de las mismas20.
Acetazolamida
La acetazolamida a una dosis de 250 mg ha demostrado cierta mejora en pacientes con SAOS mediante su acción como estimulante ventilatorio21.
Benzodiacepinas
Aunque el clonacepam ha demostrado disminuir el número de apneas obstructivas en algún caso de SAOS, el uso de este tipo de agentes farmacológicos es arriesgado por su posible acción de depresión ventilatoria.
Antagonistas opiáceos
Debido a la posible existencia de un incremento de la concentración de opiáceos en el líquido cefalorraquídeo de pacientes con SAOS22, los antagonistas opiáceos o estimulantes cerebrales han sido propuestos como opción en el tratamiento de esta patología. Así, estudios con doxapram muestran un descenso de la duración de las apneas, mientras que los resultados con naloxona son escasos.
Medroxyprogesterona
Este tratamiento hormonal actúa como estímulo respiratorio a una dosis de 60 mg/día, pero hay que tener en cuenta que esta misma dosificación produce importantes efectos feminizantes23.
Nicotina
La nicotina actúa estimulando la musculatura de la vía aérea superior, pudiendo disminuir así la resistencia de esta vía. Se ha observado que la administración de chicles de nicotina antes de acostarse disminuye el número de apneas obstructivas y el tiempo total de apnea durante las dos primeras horas de sueño, sin cambio en la estructura del mismo. No obstante, estos efectos beneficiosos no se observan con la administración de nicotina transcutánea24,25.
Fármacos psicotrópicos
Los agentes antidepresivos han sido utilizados en el tratamiento del SAOS debido a su capacidad de disminuir el sueño REM, fase en la que las apneas son más importantes y frecuentes. Varios trabajos ya demostraron el efecto de la protriptilina en la reducción del número de apneas26,27.
El l-triptófano ha demostrado también disminuir de forma significativa el índice de apneas pero sus efectos secundarios desaconsejan su uso. Otro agonista serotoninérgico analizado es la buspirona, que destaca por conseguir reducir el número de apneas en pacientes con SAOS sin producir sedación.
Inhibidores de la enzima convertidora de angiotensina (IECA)
Pacientes hipertensos tratados con IECA han mostrado mejoría en su SAOS. El efecto de estos agentes es debido a su acción reductora sobre el tono simpático, que hace descender la variabilidad respiratoria y, en consecuencia, mejora el SAOS.
Los bloqueadores adrenérgicos beta suelen estar contraindicados en pacientes con SAOS pues pueden provocar apneas.
Otros
El SAOS secundario a enfermedades endocrinas como el hipotiroidismo o la acromegalia puede llegar a solucionarse mediante el tratamiento farmacológico con tiroxina, somatostatina y bromocriptina, respectivamente. *