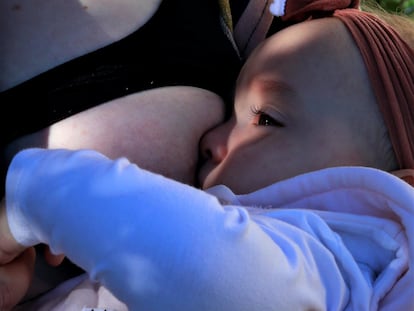
Por una sanidad pública que se preocupe por la lactancia materna
Existe un vacío sanitario alrededor de algo tan importante, y con beneficios para el bebé tan claramente probados. Lamentablemente, la responsabilidad recae en la madre y la motivación personal de la matrona del centro

Las recomendaciones acerca de la lactancia han pasado por muchas fases. En las últimas décadas, del “con el biberón, el niño no tiene ningún problema” se ha virado a “lactancia materna exclusiva (LME) a demanda, y al menos seis meses”, la última recomendación de la Organización Mundial de la Salud (OMS). Existe un exceso de información, no siempre fidedigna, y una discordancia entre lo que indica el entorno a la nueva madre y lo que arroja la evidencia científica.
La responsabilidad final recae, una vez más, en la madre. Todo son comentarios, en su mayoría no solicitados, sobre el tipo o cantidad de leche, forma de pezón o agarre, incluso motivación suficiente para lograr una LME exitosa. Sin embargo, el paciente (en este caso la madre) solo recibe normas, sin explicación o instrucciones.
La verdad es que, como médica que cree en la sanidad pública, una se siente decepcionada con el sistema. Existe un vacío sanitario alrededor de algo tan importante, con beneficios tan claramente probados. El posparto llega cargado de dudas, desinformación y, lo peor de todo, desatención. La mujer importa, y de forma muy relativa, solo hasta que nace el bebé. ¿Qué pasa con el después?
Las cifras de depresión y demás psicopatologías en el puerperio son alarmantes, y la desatención absolutamente manifiesta. La paciente deja de serlo, sugiriéndose que ya ha “cumplido su labor”, cuando realmente queda lo más complejo. Es un proceso tedioso de adaptación física, pero también mental, en el que no se recibe ningún tipo de soporte sanitario. No existe una consulta específica de posparto más que con la matrona que, lógicamente, se limita a revisar las heridas más superficiales. No se presta atención a la recuperación del suelo pélvico y no es de extrañar que, años más tarde, aparezcan problemas considerados nimios, como las pérdidas de orina, o problemas más graves cómo los prolapsos [el descenso de uno o más órganos pélvicos hacia el exterior por la cavidad vaginal]. No existe una asistencia sanitaria realmente encargada de este periodo tan crítico para la mujer.

Tampoco se establece una cita de seguimiento reglada para evaluar la esfera psicológica materna, o los posibles problemas que pudieran surgir o acrecentarse a raíz de la llegada del recién nacido. Hasta un 80% de las mujeres sufre el famoso baby blues o tristeza posparto —según datos de 2017 de la Universidad de País Vasco—, que consiste en episodios de melancolía o tristeza que ocurren entre los dos y los cuatro días posteriores al parto y que suelen desaparecer pasadas unas tres semanas. Aunque no suele precisar tratamiento médico, limita el adecuado desarrollo de la maternidad y exige apoyo psicosocial.
Además, hasta una de cada tres mujeres (OMS, 2023) puede derivar en un cuadro más grave: la depresión posparto. Cuadro con elevada morbimortalidad, que sí precisa de atención profesional. Sin embargo, como suele ocurrir con la salud mental, estos trastornos anímicos están infravalorados. Se suele señalar a la mujer y aludir a su baja resiliencia. Y la no adecuada (tanto por su presencia como por su precocidad) atención a estas condiciones puede conllevar problemas sociales y sanitarios mayores.
El sistema juguetea, sin tratar de forma realista, con la conciliación, y lo peor es que ninguna especialidad llega a cubrir realmente el fármaco más importante del recién nacido: la lactancia. No es únicamente el hecho de tener que pagar los múltiples especialistas, que afortunadamente existen, aunque sea en el terreno privado, sino que nadie indica dónde recibir dicha ayuda.
Es imposible realizar una adecuada lactancia, salvo que todo vaya rodado —lo que ocurre en una minoría de los casos—, sin tres cosas: tiempo, guía y apoyo. La OMS recomienda lactancia materna al menos los seis primeros meses de vida del bebé, e idealmente durante los dos primeros años. Son rotundos los beneficios tanto en la esfera psicológica como física (menor número de enfermedades digestivas, dentales, etcétera). Sin embargo, el permiso de maternidad continúa siendo insuficiente.
Con cuatro meses de baja apenas da tiempo a instaurar adecuadamente una lactancia, y aún faltarían dos meses para introducir la alimentación complementaria. Además, no existen medidas tangibles que ayuden a esa conciliación. Los escasísimos días de lactancia conllevan el paso precoz al biberón o, al menos, a que la lactancia ya no sea exclusiva. A su vez, no hay ningún apoyo desde el sistema sanitario público.
El déficit de consulta específica de lactancia, que, actualmente, solamente está presente en ciertos centros de salud en función de la motivación personal de la matrona a la que corresponda, obliga a que aparezcan otras figuras no tan regladas. Por un lado, los grupos de lactancia formados por personas altruistas, y por otro, un compendio de profesionales —o no tan profesionales estilo influencers— no cubiertos por el sistema público.
La asesoría de lactancia resulta cara, y es complicado saber de quién fiarse. No se recibe ningún tipo de pauta ni a nivel ambulatorio, ni a nivel hospitalario, incluso cuando hay situaciones que deberían obligar a una vigilancia más estrecha (bajo peso al nacimiento, agarres inadecuados...). Sin embargo, son muy frecuentes los problemas, mal etiquetados como menores, en la lactancia. Por ejemplo, el famoso mal agarre, habitualmente detectado por sintomatología en el pezón, traduce problemas orofaciales como presencia de frenillo (anquiloglosia). Estos problemas son los responsables en muchos casos del fracaso en la LME. No obstante, de toda esta problemática solo salen a la luz las altas cifras de abandono de lactancia materna: en España, según datos del INE de 2021, la tasa de lactancia materna exclusiva a los seis meses es del 28,53% y la tasa de lactancia mixta es del 18,42%. Es decir, que la tasa de mujeres que llegan a amamantar hasta los seis meses (solo pecho o pecho y biberón) es del 46,95%. Y se suele culpar de esas malas cifras, una vez más, a las madres.
Resulta imperativo incluir este punto en el sistema sanitario. Resulta imprescindible que la formación en lactancia no derive de la motivación personal de cada especialista. Mientras tanto, miles de madres seguiremos aprendiendo por ósmosis y en tribu, mejorando a base de errores. Las mujeres, una vez más en el arcén, recibiendo presión y carga, en lugar de atención y acompañamiento. Esta carta es la esperanza de una profesional, intentando señalar las carencias del que sigue siendo uno de los mejores sistemas de salud del mundo.
Puedes seguir Mamas & Papas en Facebook, X o apuntarte aquí para recibir nuestra newsletter quincenal.